- 點擊數:18241
- 發佈:2016-10-03
前言
世界衛生組織於2016年7月7-8日舉辦第二次全球衛生與氣候會議,地點於巴黎,該會議內容透過非強制性的同儕評閱(Peer review)方式,落實2015年12月12日巴黎協定內涵,要求各國要將全球升溫幅度控制在攝氏兩度C以內。其中,中國的出席成為該會議的焦點。該會議要求各國發展經濟的同時,應該同時避免產生空氣污染、水污染等環境繼續惡化現象,建立保護環境策略,擬定因氣候與環境變遷造成的洪水、乾旱、缺糧、熱浪、海嘯與火山爆發危機之因應方案,而已開發國家也口頭同意投入更多金援協助落後國家提昇經濟與促進環境保護。該會議視健康權為未來發展核心,強調人有權擁有乾淨與健康的生活環境;其中,與會者來自世界各國政府代表、非營利組織、私營企業團體、律師團體與各職場上關心健康與氣候變遷,儘管台灣有世界衛生組織觀察員身分,卻礙於長期受到代表名稱上的限制,使得在投入全球衛生治理事務上,參與方式與發聲管道屢屢受限。然而,全球衛生治理乃為目前聯合國、世界衛生組織、各國與各地方組織主要發展的核心關懷;台灣如欲提昇全球化的競爭力,則需要更多的人力、研究與資源投注於此議題演進趨勢。由於世界衛生組織具有促進全球衛生的領導地位,過去幾年世界衛生組織大力推動整合性方案以降低疾病的發生率(Incidence rate),並建立普及性健康保險系統來減少全球健康不平等,這些與全球衛生治理發展息息相關。因此,本文擬介紹全球衛生治理的意涵,世界衛生組織的運作、整合型照護方案、普及性健保之內涵,並探究全球衛生治理的困境、目前美國對全球衛生治理挑戰的政策發展趨勢,最末,試圖於台灣參與全球衛生治理提出具體建議。
全球衛生治理的意涵
全球衛生治理之定義乃是正式或非正式機關用國家、跨政府組織、非政府組織等角色去立法、擬定與執行政策,以對抗公共衛生危機與健康不平等的困境,為求達到世界衛生組織定義下的 “生理的、心理的、社會的健康幸福狀態(the state of complete physical, mental and social well-being)(Fidler,2010)。
關於許多文獻探究全球衛生治理的定義,Lee, K.& Kamradt-Scott(2014)將其意涵歸類成三個面向。第一,全球化與衛生治理(globalization and health government);第二,全球治理與健康(global governance and health);第三,全球衛生的治理(governance for global health)。
第一面向的意義是指機構施行者、政策決定者需將健康問題往全球化方向思考、擬定與執行。這是一種將健康議題、疾病與公共衛生研究納入世界脈絡關懷。舉凡感染性疾病的流行,像是之前SARS、H1N1,乃是全球性擴散的疾病,疫情隨著人們搭乘各種交通工具而到處傳播;又或是低社經地位帶來的疾病問題,亦為全世界普遍的現象,許多非洲等未開發、開發中國家或是已開發國家的貧民窟的人民因貧困產生疾病與饑荒,隨著全球經濟、貿易的發展而不斷加劇。在這個定義下,世界衛生組織扮演領導的角色,進行各種促進健康協議的簽訂、提供科技與研究協助落後區域人民對抗健康不平等、整合歐盟各單位與各國政府、公私營機關、非營利組織等進行資源調度與籌措,以建立全球性的健康政策。此定義下,全球衛生治理主要聚焦於正式或非正式的機構、法令、國家行政機關共同處理健康與疾病之議題,建立一種世界性的集體行動策略來處理公共衛生問題、控制疾病疫情傳播與保護人民遠離健康危機因子(Harman,2012)。而此種全球衛生治理乃是一種新的世界治理思維,跨越個別國家主權、穿越邊境界線之協定來處理個人與其健康上弱勢(vulnerabilities)的問題(Davies, 2010)。
第二面向全球治理與健康泛指獨立於各種公共衛生機構之外的全球治理機構,已經著手於公共衛生與健康改革,並重新改變影響健康的社會因子,例如在職場與薪資上的性別歧視造成女性的不健康與壓力等。而這些全球治理機構透過財務政策或是各種健康政策進行多邊組織的醫療資源整合,將醫療資源挹注在各洲、各國、各區域、各地方等弱勢健康族群上,以改善其健康。全球治理機構包含聯合國(UN)、世界銀行(World Bank)、國際貨幣基金組織(IMF)、世界貿易組織(WTO)與經濟合作暨發展組織(OECD)等全球經濟組織以及其他各種組織。結構性調整方案(Structural Adjustment Programmes)就是一個著名的例子。由世界銀行和國際貨幣基金組織所提出結構調整方案,為了幫助未開發與開發中國家,進行一種新借貸交換的一種經濟改革計畫,進而改善落後國家的健康不平等問題。這一系列促進健康平等的策略主要由八大工業國組織(Group of Eight,G8)包括美國、加拿大、英國、法國、德國、義大利及日本主導(2014年俄羅斯因外交問題,被凍結會籍),目的是提供貧窮國家人民最基本的健康衛生需求。其次,2000年,聯合國「千禧年發展目標」(Millennium Development Goals)與結構性調整方案共同致力解決因極度貧困帶來的疾病(Labontea & Schrecker,2007),舉凡因食物欠缺導致過度營養不良、因衛生系統落後造成痢疾等傳統性流行性疾病、因教育缺無以至於缺乏各種健康知識、因交通不足或醫療昂貴而缺乏就醫管道等等。為了達到健康促進之預定目標,諸如極端貧困人口減半、預防兒童死亡、根除饑荒、控制流行性疾病、消滅性別歧視、普及小學教育、對抗愛滋病等,各大工業國家從2000到2015年需要籌募基金預定達250億到700億美金不等方能符應該需求。2004年的官方發展協助金額實際大約達120億美元左右(Labontea & Schrecker,2007)。2005年,G8國家承諾每年挹注250義美元資金對非洲進行官方發展協助一直到2010年(Labontea & Schrecker,2007)。自1990年代起,各先進工業國致力消瀰全球健康不平等的全球治理方式十分多元,諸如健康資金援助,經濟上赤字減輕、強化貿易及投資協定、以及介入各種政治力,協助其社經環境、公共衛生環境的改善。直至2015年,已經協助逾十億人脫離極度貧窮的情況。
在第二面向意涵中,其中最值得討論的是“與貿易有關之智慧財產權協定”(Agreement on Trade-Related Aspects of Intellectual Property Rights,TRIPS)在藥物管道獲取的爭議。1996年生效的TRIPS為世界貿易組織(WTO) 制定有關知識產權之協議,主要保障「新發明產品」及其生產程序的專利權期限為20年,而生物科技和藥物知識產權屬保護範圍,唯有認可的生產商才有資格生產該藥。關於國際藥品專利權(pharmaceutical patents)強制授權之內涵,TRIPS第31(b)項規定,其可規範強制授權之情形:合法的商業條件與合理的期限內仍無法取得授權,如會員處於國家緊急情況或其他極度緊急情況,或基於非營利之公共使用,可允許不經專利權人之授權而為其他使用。美國之前為了對抗愛滋病與炭疽熱用藥事件,透過該條文使得藥商不得不將藥物價格壓低,讓貧窮人口能負擔得起購買治療藥物;然而,該協定亦引起不少圖利藥商的爭議。舉凡藥商的控制藥物專利期間從十年延長為二十年、對於國際藥品專利權之智慧財產保護程度甚為嚴苛。例如南非曾於2000年欲降低愛滋病藥物價格而立法規定允許藥物平行輸入卻被認定違反TRIPS規定受到多年杯葛(王立達,2015),種種類似事件使得全球健康平等的目標受到莫大阻礙。儘管這些全球治理機構對推動全球健康政策的過程遭到各種正、負面評價不一,但大致上,各工業國願意捐錢出力為貧窮國家人民的健康承擔起道德責任,希望達到促進世界健康的願景,就理想化的意識型態思考而言,這些努力仍可以涓滴漸進地改善健康不平等。至於未來這些全球治理機構,如聯合國、世界銀行等如何治理他們自己,如何將他們的健康政策在各國、各地區施行,將是全球衛生治理第二面向意涵日後研究的重點。承上所述,關於第二面向“全球治理與健康”的意涵,有別於第一面向的意義,第一面向重視從全球化的視野來治理健康與公共衛生問題,發展出跨國界多邊主義的健康政策;然而,第二面向則聚焦於全球治理機構透過哪些手段來處理世界性健康不平等的問題,以及這些全球治理機構的細部運作。
第三個面向“全球衛生的治理”,則強調未來各國、各地方組織在同意的公共衛生與健康促進目標之後,該強調哪種公共衛生面向的治理。而這些公共衛生治理的類別可以是規定性的(prescriptively),亦能為描述性的(descriptively)。描述性的公共衛生面向含括特定的疾病,例如SARS、各種流行病(epidemics);抑或是固定地理範圍內、或特定人口衛生需求,如貧困國家的人民、愛滋病患者。而規定性的公共衛生面向意味著特定的公共衛生目標,如普及性健康保險(universal health coverage)、全球衛生安全(globalhealth security),專為選擇性地區與特殊人口打造的公共衛生政策,不論是哪一種類型的公共衛生意涵,乃針對特定時空、國情、環境等公共衛生相關問題找出解決之道、並將解決方案合法化(legitimate),換言之,全球衛生的理論必須與實務結合進行批判性評析、建立政策蘊含、真正改造物質世界。
基本上,改善全球公共衛生與促進全球衛生的種類範圍乃具多元性,諸如針對特定貧窮國家人民提昇營養健康食物的可獲取性、滿足初級衛生保健(Primary Health Care)的需求、提昇地方健康機構的醫護照顧效率、強化就醫管道的平等、彌補弱勢族群的健康差異等等。在第三面向中,全球衛生治理被定義成以一個社會行動者角色去探究哪種人的健康、哪些類型的公共衛生是必須立即挹注資金去幫助的,這些過程乃需考量社會角色、社會規範、社會價值觀等道德面向,且將權力與資源的分配放在思考與行動的脈絡中,形塑一種全球衛生正義(global health justice),以符應國家與全球衛生責任(National and GlobalResponsibilities for Health )所希冀的幫助到最需要幫助的弱勢群體,如被邊緣化的社區、女性、身心功能障礙人士、極度貧窮與其他弱勢人口。總括而言,未來研究全球衛生治理的相關議題,將主要從三面向落實:第一面向重視“全球化”政策思維,第二面向強調“全球機構”的運作,第三面向促進“全球衛生”的發展。
鑑於世界衛生組織位居全球衛生治理之領導角色,如欲了解全球衛生治理,則可從世界衛生組織最近發展狀況得以窺見全球衛生治理的運作。以下將介紹世界衛生組織與其他國家或非政府組織的關聯,以及目前所推動的整合型照護方案、普及性健康保險來了解全球衛生治理具體運作。
世界衛生組織之運作
世界衛生組織具有三層單位:全球性、國家性與地區性之組織。位於哥本哈根的世界衛生總部,含括五十三個歐洲國家,五個地區性辦公室、以及許多國家辦公室能直接與總部對口聯繫。
世界衛生組織的功能有二,其一,建立全球性的合作計畫。聯合國近幾年來指揮世界衛生組織針對非傳染性疾病(non-communicable diseases,NCDs)進行全球行動計畫,籌組監控系統,除了具體針對非傳染性疾病設定改善目標、各國協同調查影響疾病之相關因子之外,也開始會同其他各國與世界衛生組織對口的單位及其他聯合國單位進行合作,共同計畫研究與診治非傳染性疾病。舉凡世界衛生組織聯合各國單位與聯合國開發計劃署(The United Nations Development Program,UNDP)、聯合國兒童基金會(The United Nations Children's Fund,UNICEF)、聯合國人口基金(United Nations Population Fund,UNFPA)等聯合國各單位,均協同制定改善非傳染性疾病擴散與預防之計畫。
其二,指導國家地區性的行動計畫。全球性計畫在制定完成之後,將陸續把計畫落實推廣到各洲,但由於不同地區之差異,各地方組織將重新進行調整與規劃全球性計畫之具體落實方案,例如能在歐洲指導對抗非傳染性疾病之計畫,由於環境、文化、國情、健康狀況與具體疾病流行情況與其他區域不同,將無法實施於南亞或非洲。因此,世界衛生組織扮演著將全球性公共衛生推動方針整合應用於不同國情的國家,並於技術性層次進行指導。指導內涵包括如何計畫、監控與評估疾病流行的情況、預防擴散的方法。關於世界衛生組織的具體政策與計畫,均可詳見於世界衛生組織之網站,礙於篇幅有限,本文就以整合型照護方案與普及性健保策略為代表,茲詳細分析世界衛生組織的運作模式,以下為世界衛生組織歐洲地區公共衛生促進的推動者Gauden Galea 與Andereas Bjerrum博士於在Coursera之哥本哈根大學全球衛生課程所論述的整合型照護方案與普及性健保策略之內涵。
世界衛生組織對建立整合型照護方案的策略
針對目前慢性病的預防與診治,世界衛生組織具有領導其他政府與私人組織、進行探究疾病產生之原因,及降低疾病發生率等相關研究。目前世界衛生組織在各種疾病的預防與控制疫情上,最重視的,莫過於非傳染性疾病。非傳染性疾病乃泛指各種慢性病,其中四大非傳染性疾病,包括心血管疾病(cardio vascular diseases)、癌症(cancer)、慢性呼吸系統疾病(chronic respiratory disease)與糖尿病(diabetes)。其中,導致罹患因素主要共同來自四種不良的生活習慣,例如抽菸、喝酒、不運動與飲食不均衡所導致。其中飲食不均衡主要來自缺乏蔬菜、水果之攝取、過量的鹽、糖、油攝取等。
由於這四大非傳統性疾病均來自上述生活習慣不健康因素,因此,世界衛生組織針對非傳統系疾病採用整合型照護(integrated care)方式,落實到各地的疾病預防與治療。所謂的整合性照護,乃指透過單一病徵的改善與控制,能有效預防疾病的惡化與降低罹患其他疾病的併發症。例如,針對糖尿病患者進行葡萄糖(glucose)控制與追蹤,不只可以使糖尿病不再惡化、亦能使個體避免產生高血壓情況。亦即,世界衛生組織所指導的整合型計畫,乃是一套能針對防治多種慢性病控制與預防的行動策略。要能落實該整合型計畫,則必須聯絡各衛生組織進行串連合作。
更者,世界衛生組織亦具體推動抗菸草計畫,打擊不斷在各國政府間遊說、煽動、賄絡的菸草公司集團。此外,世界衛生組織進行的健康推動之工作,不僅是針對地區性差異的健康整合行動計畫,亦含括全球性(聯合國)、國家性(各國家對口單位)、地區性(地方性私人組織)三層次的合作,突破各組織的界線、促進縱性與橫向的衛生機構串連,落實整合性預防診治疾病流行方案。
為何世界衛生組織強調落實整合性照護計畫?其理由有三,第一,通常傳染性疾病常常會與非傳染性疾病共生,整合性照護計畫可具效能地同時處理兩者以上疾病罹患者的疾病預防、追蹤與治療。世界衛生組織調查發現,在歐洲某些尚未開發完全的國家,有較高的結核病(tuberculosis)盛行率,該病發生原因乃與吸煙、飲酒、營養缺乏有關,且該病又可能與人類免疫缺乏病毒(Human Immunodeficiency Virus,HIV)合併發生。換言之,傳統性疾病的病毒亦常出現在非傳統性疾病患者身上;因此,多重疾病流行的複雜性與脆弱性出現的風險,導致單一的醫療窗口已經無法處理患者具有多元複合的疾病,如結核病、HIV與其他各種慢性病同時共存的情況。而整合性照護計畫能讓同時罹患心臟病或糖尿病的愛滋病患者,同時兼顧愛滋病情與非傳統性疾病的醫療,予以監測血壓、血糖變化、愛滋病情的變化,協助其隨時追蹤就診與自我健康管理。
其次,整合性照護計畫能落實基本醫療人權。世界衛生組織追求人人均要有獲得就醫的管道、能到達醫院的交通管道、負擔的起醫療費用、受到有品質的醫療與藥物獲取。病人能在醫護教育下,有充足的醫療知識、科技儀器(如血壓計)來管理與監控自己的病情,這些基本健康醫療權力的實踐,不管對任何疾病的病人,都是一樣的。故而,世界衛生組織重視整合性方案的實踐,能同時讓複雜病情的病患得到多元效能的醫療照護。第三,整合性計畫有助於推動全球性的健康促進目標。由於世界衛生組織目標乃是發展全球衛生治理,因此,需要一個全方位、有效率、能多重照護到不同國家、地區等健康差異的患者的健康計畫與執行方案,不論是國家與私人醫療單位的整合、普及性健康保險的推動、以及貧窮國家與已開發國家不同的疾病流行趨勢之預防與診治,都是必須同時納入整合性計畫之中的。
世界衛生組織推動普及性健康保險(Universal Health Coverage)之內涵
世界衛生組織推動普及性健康保險(Universal Health Coverage,UHC),透過健康經濟改革(Health Financial Reform )將有助於落實該健保方案。該健保方案主要目標是要讓所有年齡層者都能有健康的生命、達到幸福的福祉。低收入國家擁有超過全球56%的疾病負擔,但是在全球健康花費支出上低於全球健康支出的2% (Schieber et al., 2007 )。全球有許多人口負擔不起看醫生、拿藥、手術或其他醫療服務。世界衛生組織預估超過一億的人口,每年會因為看醫生或是治病昂貴醫療花費,導致破產或處於貧窮線之下。為了處理這個重大的醫療財政問題,世界衛生組織大力執行普及性健康保險。普及性健康保險具有三大策略:第一,確保所有人能得到他們所需要的醫療服務。第二,確保所有醫療服務是有效且具有充足品質、能幫助患者。第三,確保所有醫療服務的使用不會使人們陷入財務困境。
為了具體實踐此三策略,必須回答三個核心問題:第一,世界衛生組織要如何籌足夠的錢來完成目標?第二,要如何實施健康財政改革,才能使窮人免於因疾病而有破產危機?第三,要如何使得醫療服務對患者有最大化的效益?
要處理第一個問題,必須知道,到底要籌多少錢才夠?根據世界衛生組織在2010年進行財務調查報告(World Health Report “Financing for UHC”),為了達到聯合國「千禧年發展目標」,每個人每年至少平均要有60美元的醫療服務費用預算。那麼要如何籌錢呢?
第一,透過改善稅制,增加政府每年預算收入的效能。一般而言,中低收入國家“稅收比”為國內生產毛額(Gross Domestic Product)的15%,但是已開發國家通常為22%。政府收到較少的稅可能因為有限的課稅經濟活動、政策選擇、政府行政能力有限等等,例如計程車司機或是一般攤販市場經濟均難以課到稅。如果能使政府增加課稅能力,提昇政府管理稅制效能,就能有較多的政府預算投入國民醫療消費支出。
第二,政府要能重新調整預算編列項目的優先順序。例如,2001年四月份,非洲國家聯盟各代表在奈及利亞Abuja會面並通過共識,各政府必須提高公共衛生預算,範圍至少超過政府財政總預算的15%。然而,在十年後,2011年,世界衛生組織發現,在全部四十六個國家中,只有一個國家有達到目標,二十六個國家有增加一些醫療衛生預算,十一個國家在醫療健康上的預算反而減少。這被標示為著名的 “Abuja Target”(WHO, 2011)。
第三,課“罪惡稅”(the implementation of sin taxes)。所謂的罪惡稅,就是只一些特定的貨品本身是有害於社會的,例如菸草、酒等。罪惡稅是被使用於增加這些貨品的價格,致力於減少這些有害物質的使用、降低其對公共健康產生負面的傷害。政府可以針對罪惡稅作為一種"指定用途稅"(earmarked revenue),讓這些特定來源的稅收可以單獨投資於促進健康或醫療預算款項。第四,有財力國家必須共同進行針對落後國家的醫療與健康預算的進行投資與援助。例如2002年,聯合國在墨西哥蒙特雷(Monterey)會議決定,富有國家必須撥款其0.7%的國民生產毛額(gross national product),援助落後國家的醫療健康發展,這項計畫被稱為政府開發援助(Official Development Assistance,ODA)。不過,在2014年,這個計畫重新受到評估,能達到0.7%目標的國家只有挪威、瑞典、盧森堡、丹麥與英國,詳見圖一。其實,發展中國家亦可透過與他國較強的雙邊夥伴關係、或是自我餽贈方式換取健康預算援助,或是透過多邊全球性組織,例如世界銀行、聯合國兒童基金會、世界衛生組織等,或是其他全球性醫療預算計畫,如“與愛滋病、結核病(TB)、瘧疾(malaria)作戰”等預算,來強化自己國家的醫療服務。
相較於其他中高階層家戶的醫療消費支出,窮人的健康醫療花費常具有不可預期的後果,如因突然健康變故、就醫後而瞬間導致破產。當有一億人口可能因為健康問題看病而負擔不起醫療費用時,他們可能會販賣自己的家當、生存工具、或是借貸,於是,為了要處理第二個問題“如何使窮人免於因就醫而導致的財務危機”,最重要的是,必須使不可預測的醫療預算變成可預測性的;其關鍵在於“預付”(prepayment)與“危機共同承擔” (risk pooling)。危機共同承擔乃是健保的成立,由政府與眾人共同預先將金錢放入健保基金庫中,有需要健康花費的人即可領取基金庫的錢,來取得醫療服務。如同圖二所式,白色立體方塊的區域是所有人潛在可能會花費到的醫療費用,藍色立體方塊區域(currant pooled funds)是目前健保基金庫中的費用。在理想情況中,圖二藍色的區域會與白色一模一樣大。不過,現實上,藍色盒子的大小是經過許多問題衡量後方能確立的。例如,誰能獲得免費取得醫療資源的管道?哪些醫療服務是應該被使用?是否病人也要承擔使用醫療服務的成本?
圖二藍色方塊的大小取決於政府收取多少健保費,而藍色方塊無法填補到白色方塊的部份就是健保基金無法負擔到人民醫療支出的費用,亦即人民必須自行承擔的醫療花費。關於到底要如何透過增加健康公用財來增加藍色方塊金額的問題,政府決策者應該權衡兩個面向:健保的人口覆蓋率,醫療服務的使用(在技術上、政治上、倫理上,醫療成本的多寡)。第一面向的問題包括:免費的醫療服務是否只能涵蓋到孩童與老人、或是窮人?或是重要的疾病治療,像瘧疾(Malaria)或下痢(Diarrhea)費用是免費的?或是只能覆蓋到昂貴的罕見疾病治療費用、癌症與及其緊急意外就醫費用?第二面向問題,舉凡,新的醫療設備花費、更新最新藥物的費用、醫療人員的薪資、使用醫療設施的成本等。由於這兩面向的問題會直接影響醫療服務的品質好壞、導致全體人口的健康結果,所以必須審慎拿捏何者為要,方能發揮金錢換取健康的最佳效能。
通常圖二白色方塊區域未被藍色方塊填補的地區,是人民必須自己掏腰包負擔醫療服務使用的費用,在低收入國家中,該費用可能足以讓人陷入財務危機。那麼,如何能降低這些人口的自行額外負擔?解決之道是政府應該找出是哪些人可能容易因自行負擔醫療費用而導致財務崩潰,然後額外補貼該群人醫療費用。通常作法是讓孩童與低於貧窮線的人口有免付費的健保。
學術上有四個方式可以協助我們找出哪群人會是最需要貼補醫療費用:個體評估(individual assessment)、群體特徵(group characteristics)、自我標的(self targeting)、特定服務的豁免(exemption of specific service)。
關於個體評估,調查員需要決定哪些群體是相對於醫療費用上具有無法承擔的風險。雖然這項方式是消耗時間、人力、金錢成本,但是可以較準確了解誰是真正需要協助的群體。不過,一般公共衛生專業人員僅受過醫療專業的教育,較少具備有社經地位評估等社會學或社工背景的專業訓練,要準確找出最需要幫助的低社經地位者,仍需要受更多的在職訓練。
群體特徵的定義為一般常見補貼給最需要協助的群體。找出固定某一群體進行健康醫療的免費服務,像是老人、孕婦或是低於三歲以下孩童在醫療上的補助比起一般人要多。這種方式比較不需要太多人力成本去找出標的。不過,缺點是在這些特定群體中,很多人其實不需要補助,像是有能力負擔得起醫療診斷的孕婦,並不需要免費的健保補貼。
自我標的乃是一種提供免費的醫療服務給特定地區的標的人群。像是流浪漢門診、貧民窟門診,通常住在特地貧困地區或是居無定所的遊民很少獲得就醫管道,也常有延誤治療就診的機會。因此,該方式能協助這些群體獲得免費醫療的機會。
特定醫療服務的豁免乃泛指各種特殊疾病的門診或是治療之患者能免費就醫治病。像是肺結核患者、結膜炎患者(trachoma),以及其他疫苗注射的費用減免,例如小兒痲痺疫苗(polio)、麻疹(measles)。
以上四種特定方法可以協助有效找出真正需要免費醫療服務的人群,使低社經地位者不致於因突然的疾病或是意外產生更嚴重的財務困頓危機。亦能將醫療資源做最有效的利用。
第三個問題的重要性實不下於前兩者,如何才能使醫療服務產生最佳的效能?醫療服務的效能主要來自兩項評估:醫療品質的保障與數量的提升。2010年,世界衛生組織發現20%到40%的醫療服務資源是浪費且不具有效能的(World Health Report, 2010)。
其中,其中使醫療資源浪費的主因包括:第一,藥物的濫用。例如對仿製藥(學名藥)(generic medicine)的浪費使用。仿製藥乃是國內已核准之藥品具與原藥廠同成分、同劑型、同劑量、同療效之製劑。通常仿製藥的販賣比原藥廠取得專利的藥物價格要來低廉,但是仿製藥的製作、研發卻造成整體醫療成本變高。而且要製作仿製藥,會經過不適當的監管機制(regulatory mechanisms),也會導致許多假藥或是替名藥物在市場上的出現。更者,醫療單位常常不具有理性的開處方簽給患者,更有時是為了賺取更多藥物的利潤,而提供患者較特定的藥物。醫生或醫療診所擁有各種多樣的、利益豐厚的藥物選擇,藥商或院方能提供醫療人員高報酬且不必要的藥物處方簽讓患者使用。如此一來,製造了更多不必要的藥物資源,只為了圖利藥商、使醫療單位能賺取更多的藥物暴利。在醫療市場的供需法則中,供應鏈藥商製造多元利多的藥物,使醫療人員能多樣化不斷開立處方簽,導致患者有更多不當使用藥物的機會,造成一種在醫療系統上的惡性循環。
第二,醫療人力的分配不當。醫療人力的薪資是佔最大量比例的醫療預算。不適當的人力分配常使得醫療資源無法充分有效被利用。例如大部分的醫護人員居住在城市,但是在偏遠荒涼的鄉下有更多需要就醫的患者。這些患者常有無法獲取交通工具去就醫的機會、或是需要花費相當久且貴的交通去醫院。除了上述醫藥的濫用、醫療人員之人力分配城鄉不均之外,醫療服務的品質與數量以考量提昇醫療單位的利潤為優先、為回收診察機器成本而鼓吹患者作不必要之檢查、民眾本身對醫療服務與藥物的濫用,此均為醫療資源濫用的來源。
關於上述世界衛生組織致力於發展整合型照護方案與普及性健保,乃是全球衛生治理組織於落實健康平等、改善全球衛生的重要成果之一,然而,儘管全球衛生治理的策略與運作已經成為二十一世紀各國努力的焦點,目前仍有許多困境,而美國政府又要如何因應這些挑戰,其具體內容分述如下。
全球衛生治理的挑戰
Fidler(2010)曾提出五大挑戰來解釋為何全球衛生治理發展有所阻礙。首先,關於全球各地的健康與公共衛生問題多元複雜,如何制定出一種一統的政策實在是太理想化。儘管整合集體行動也許能解決健康不平等問題,但實際上卻窒礙難行。瘧疾、環境污染、菸酒使用等均有流行病學上的差異,在各國家、地區、文化均有不同展現,欲建立一套具統一化、理性化、和諧化與中心化的政策實具困難。
第二,全球衛生治理出現了政治上權力分配的問題。全球衛生涉及政治上的安全、經濟、人道主義、發展能力等議題,在非政府組織與政府組織共同合作的同時,其實也同時進行政治上的角力。關於全球衛生的資金挹注分配,美國政府礙於國內財政壓力,勢必會增加對資金分配的調度與控管,但是私有機構或是非營利組織卻不願意降低自己在資金分配的權力。舉凡比爾蓋茲基金會(GatesFoundation)、洛克斐勒基金會(Rockefeller Foundation)等,絕對不願意讓美國政府、世界衛生組織或其他組織干預其資金或資源在全球衛生治理的分配或規劃。
第三,國際政治在全球衛生治理上呈現的多極化(multipolarity)將使得健康政策的發展越趨複雜。舉凡在世界貿易組織、G20、哥本哈根氣候變遷會議(the Copenhagen Climate Change Conference)或巴黎第二次全球衛生與氣候會議,中國與印度之參與成為會議成功與否的核心。又例如,目前G20在進行全球衛生治理的情況是否相似於之前的G8的決策亦令人質疑。這些舊的政治力與新崛起的組織或國家如何競和,可能會是全球衛生治理的危機,抑或轉機。
第四,全球衛生治理的成敗將與其他相關重要議題的發展息息相關。相關的議題包括全球經濟衰退、糧食安全、能源危機、氣候變遷、外交衝突等均可能政治上與經濟上直接影響全球衛生治理的發展,例如阿富汗與巴基斯坦的衝突、伊朗核子武器的擴張、以及全球化的恐怖主義等。
第五,上述關於新崛起之勢力、各種相關議題、全球經濟變化都可能同時形塑全球衛生治理的新政策走向。如G20如何運作全球經濟治理(global economic governance)、世貿組織如何因應多哈回合貿易談判(Doha Development Round)、各國如何面對氣候變遷、新勢力中國、巴西或印度對國際安全政策影響等,均會使全球衛生治理的政策規劃與運作有所不同。
Frenk&Moon(2013)亦有類似Fidler的分析。Frenk&Moon(2013)認為全球衛生治理最大的挑戰有三。第一,主權的挑戰(The Sovereignty Challenge)。紛陳的全球治理機構如欲進行合作、協調勢必會產生不少衝突、緊張,不同國家國情差異、經濟條件不一、價值觀不同、歷史背景有別等,這些多元取向的單位要如何建立一套妥協且良好的全球衛生政策,並同意其政策運作的權責、效能、工作配置等,如何確立這樣交錯依賴的關聯性是穩定、和平且正向發展,乃成為全球衛生治理成敗關鍵。
第二,跨領域的挑戰(The Sectoral Challenge)。全球衛生治理政策制定會牽涉到各種議題與許多其他非公共衛生的領域,要如何讓進行科際整合(multidisciplinary),使不同領域加入全球公共衛生議題,例如將經濟、安全、環境、移民、教育、貿易、能源等等多元領域納入全球衛生治理的政策制定之考量、運作與評估架構,或是將各種跨學科專業人才併入共同對話交流、共同研究的平台,將是越來越重要的課題。
第三,績效的挑戰(The Accountability Challenge)。正式的全球衛生治理機構聯合國、世界衛生組織乃與其他國家正式的政府組織部門主要官員能代表各國全體人民的利益、福祉來建立政策、評估權責。然而,其他非正式部門,例如比爾蓋茲基金會、或各大私營機構、民間團體、非營利組織、媒體、跨國多邊組織、多國合作計畫等都是屬於Fidler所描述的 “非結構多數代表(unstructured plurality)”,這些組織的合法性、績效要如何被規範?又能代表哪些人群的利益與需求?目前正缺乏一個機構單位去整併這些非國家組織的全球衛生治理成員。
美國在全球衛生治理的政策發展
根據Frenk&Moon(2013)研究,全球衛生治理的未來政策發展主要分成下列兩的面向。第一,發展更強的世界衛生組織之管家治理(stewardship)。為了處理多紛陳多元的正式與非正式組織在全球衛生治理的勢力角逐;為了促進跨領域、各學科人才與資源的協調合作,吾人需要保護與強化世界衛生組織為全球衛生治理地位之領導角色,以利於統合全球衛生政策走向。第二,建立績效責任的評鑑機制。建立評量全球衛生治理政策的評鑑標準、謀求較高效能、較多平等、較強權責性是主要發展趨勢之一。
Fidler(2010)認為美國在全球衛生治理上,其策略發展宜聚焦於下列四個方向。第一,建立國家性的健康衛生治理策略。將政府的衛生部門、各研究機構與大學的相關組織、私營企業或其他非政府、非營利組織,整併不同領域人才納入全球衛生治理政策發展的討論、策略擬定與運作上,建立一套國家性衛生安全策略,與其他全球健康治理單位開啟合作、建立緊密聯繫管道。
第二,強化全球衛生治理的基石:國際衛生條例(International Health Regulations,IHR)、世界衛生組織菸草控制框架公約(FCTC)等。該兩創舉始於2005年,前者強調減低國際機場,港口,陸路口岸之傳播疾病,盡量避免因國際交通和貿易而產生的公共衛生危機,提供一套的法律、監測與申報機制來增加緊急的流感疫情和疾病傳染的應對能力;後者則落實抵制菸商干預,採用菸品包裝與標示,廣泛禁止或限制菸品廣告、促銷及贊助,進行健康教育、訓練民眾認知菸草危害,有效降低菸草依賴需求、促進戒菸、減少菸草供應環境,確立菸品非法貿易議定書等。此外,美國已重新修正「千禧年發展目標」之發展策略,朝「永續發展目標」(Sustainable Development Goals, SDGs)之十七項目標持續推動。儘管欲建立一個統一的政策去處理複雜的全球衛生議題是太過於理想化,但是過去已經完成的許多一致性全球衛生治理政策與執行方案,已有相當豐厚的成果,吾人必須站在這些成就的基礎上,致力於繼續始該方案、法規能運作的更好、更穩健。
第三,全球衛生治理的發展結合其他全球治理組織的運作、且必須納入多項議題的運作、且需更民主公開化運作。如美國宜將之納入G20高峰會的討論,確保全球衛生治理的發展亦能爭取G20等國在全球衛生事務上的合作;又,包括智慧財產保護導致疫苗取得管道受限,其與全球衛生的衝突,將會是持續爭議的焦點,此外,人口老化、地球暖化、綠能科技等,亦需與全球健康理論與實務串連,其間更多的合作或對立的關聯,仍有待創新、民主的討論來設計對策。
第四,未來的政策發展宜鎖定於區域性合作,如歐盟、東南亞或非洲等,美國疾管局(Centers for Disease Control and Prevention)以及其他政府單位宜透過多邊關係來增強這些地區的交流,並協助貧窮國家促進公共衛生與健康之能力。
並非所有的全球衛生治理政策都能成功,像是2009年的聯合國氣候變化框架公約(United Nations Framework Convention on Climate Change,UNFCCC)所建立的「哥本哈根協議」(Copenhagen Accord),很多尚在開發中的國家因需要致力於經濟、工廠營運與工程建築等發展(如委內瑞拉和玻利維亞),儘管美、英、日、歐洲許多國家承諾提供資金協助弱國,但他們仍不願意簽訂,最後該協議沒有確定各國的人為溫室氣體排放目標,亦無法定約束力。因此,未來如何在權力舞台中,讓全球衛生議題變得重要(speak health to power),保障弱勢人民健康權;結合全球經濟衰退、氣候變遷、糧食安全與能源危機等研究,均為美國全球衛生治理政策發展的核心。
台灣與全球衛生治理的連結
全球衛生治理已成為二十一世紀各國在健康與公共衛生議題上主要致力發展的焦點,儘管組織運作領導、跨領域整合與績效管理上面臨不少挑戰,但目前世界衛生組織、聯合國、歐美等國均投入金錢與人才,不斷強化全球衛生治理策略與運作,新崛起國家勢力的加入、各種跨國法規與政經貿文化組織的誕生,都讓全球衛生治理的一直加深加廣。台灣身為全球化的一份子,必須努力在全球衛生治理舞台上,爭取一個著力點,在全球衛生治理的框架下,台灣方能豐厚公共衛生資源與策略、促進台灣人民健康安全、降低全球化疾病傳播的風險、強化健康平等與提昇公共衛生機構運作的效能。本文試圖提出五大具體建議,讓台灣能在全球衛生治理的行動上,有效投注心力與獲益。
第一,推動國家性的全球衛生治理政策與強化績效責任。從政府部會開始,建立一系列全球衛生治理政策或法規規範,透過一個統籌單位,如台灣世界衛生組織中心,領導跨部會、其他民營公司、非政府組織、基金會或地方單位,共同協議一套國家性全球衛生治理政策,並隨時更新當前世界衛生組織之全球衛生治理努力方向且建立權責績效考核。
第二,培養全球衛生治理人才與資源。各學術教育機構宜多培養此專業人才,具備外文、外交、政治談判、公共衛生安全理論與實務等能力,並投入資金進行全球衛生治理研究,建立跨領域整合的平台,讓衛生專業人員得以與其他相關學科人員得以組成同一個研究團隊來進行分析討論,共同擬定全球衛生治理策略、行動方案。此外,政府、大專院校、民營部門、基金會等亦能多舉辦各種解決全球衛生問題的競賽,讓各界人士或學生等均能集思廣益,打造高效能的全球衛生治理策略。
第三,增加全球衛生治理參與。不管是政府機關或是非政府組織、私營企業、學術單位、非營利組織,均需建立與國際間全球衛生治理機關人員的聯繫,並從不同全球衛生的面向,建立多角度、不同層次的人脈交流、累積信賴。身為世界衛生組織觀察員的台灣,宜爭取在各國際會議、國際組織上參與機會,強化台灣在全球衛生與防疫體系上絕不缺席的信心與分享實際行動的貢獻。例如,透過學術交流,鼓勵台灣學子參加全球衛生治理機構所舉辦的各項實習計畫、方案擬定競賽等等。抑或鼓勵與投資優秀人才到非洲或其他貧困國家協助全球衛生治理的推動,以累積全球衛生治理參與的實務經驗。又,台灣身為「亞太經濟合作」(Asia-Pacific Economic Cooperation, APEC)一員,與會官員應熟捻全球衛生治理事務並展現台灣長才。
第四,串連政府部門各政策與全球衛生治理發展。例如目前政府推動的五大創新研發計畫,如生物醫藥、綠能科技、智慧機械、國防航太以及亞洲矽谷均宜將全球衛生治理納入研發計畫的考量。又如人口老化、糧食安全、氣候變遷等研究團隊,應將全球衛生治理亦列入其策略綱要中。而全球衛生治理機構所擬定的各項發展,永續發展目標、巴黎氣候與環境變遷會議決議文、國際衛生條例、世界衛生組織菸草控制框架公約、國際藥品專利權之法定規範等,台灣相關政府部門的運作與政策上,應隨時掌握其發展,並調整規章與策略來因應之後的相關法規與目標的變化。
第五,改善台灣衛生治理與建立全球衛生治理優勢。2016年由美國參眾議院首度通過書面決議案,支持1982年雷根總統口述的對台灣六大保證,由國會首度以法律形式體現對台灣的六項保證,在台灣與美國外交關係實質正面發展狀況下,台灣宜展現自我優勢,進行全球衛生治理之國際參與,舉凡改進自己的健保體系,於國際上發揚健保的經驗,以呼應世界衛生組織在普及化健康保險、整合型照護方案的推動;鼓勵與協助台灣各項國際化優質產業,如與通訊科技或電腦資訊等相關產業,投資於全球衛生治理發展,研發關於促進全球衛生治理了解與參與的流動應用程式(APP)等,培養創新的政策擬定、執行力、解決全球衛生治理危機之能力,爭取更多全球衛生治理機構的肯定及會員身分的確立。
結論
全球衛生治理乃是多元龐雜的全球治理機構以全球化的視野,規劃、實踐全球衛生政策,政策擬定與執行必須有跨學科思維,考量不同的國情、地區、文化脈絡,並將近年新興領域如性別平等與人口老化、氣候與環境變遷、新能源替代、恐怖攻擊、糧食與營養安全、經濟貿易發展、教育人才培養、移民與人口流動的進行多角合作研究。儘管全球衛生治理面對新舊權力的競合、多領域整併的困境、一致性政策的難產與績效的缺無,仍有待更多創新的人才及資源投入解決。但由目前世界衛生組織進行整合性照護、普及性健康保險推動過程可知,不論是全球治理單位、各國政府、非政府組織等均在全球的健康平等、公共衛生發展領域,持續投注心力研究、挹注資金改善,而有了研究與實務上豐富的成果。台灣在全球衛生治理上,不僅需了解與更新該領域的狀況,更待政府衛生等相關部門領導其他民營單位、學術單位、非營利組織、地方團體等,透過與國際各全球衛生治理機構的聯繫及參與合作,共同投入其政策發展與執行,方能強化台灣健康平等與促進公共衛生發展。更重要的是,唯有被納入全球衛生治理的系統,台灣防疫安全才有所保障,且能與全球衛生治理機構互惠交流。
圖一:先進國家政府開發援助完成GNI百分比
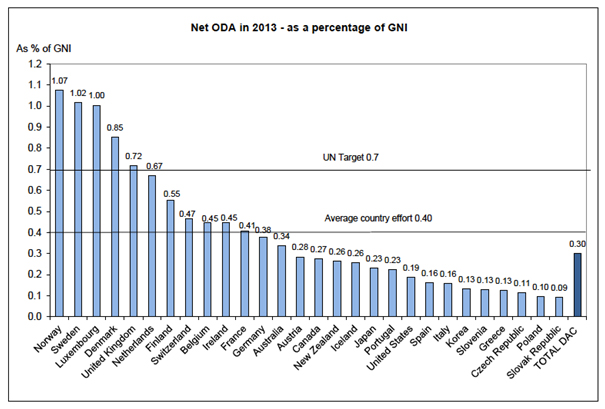
資料來源:OECD (2014)
圖二:普及性健康保險三面向
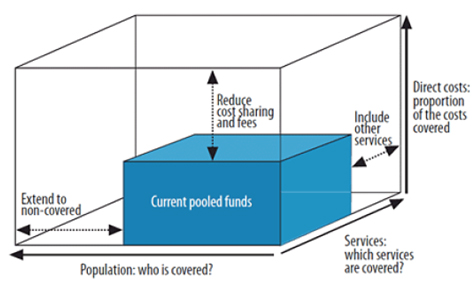
資料來源:世界衛生組織
http://www.who.int/health_financing/strategy/dimensions/en/#
參考文獻
Chang, S. (January 01, 2012). The effect of Taiwan's national health insurance on mortality of the elderly: revisited. Health Economics, 21, 11, 1257-70.
Chen, L, Yip W, Chang MC, Lin HS, Lee SD, Chiu YL, Lin YH. (2007). The Effects ofTaiwan’s National Health Insurance on Access and Health Status of the Elderly. HealthEconomics 16(3): 223-242.
Davies S: Global Politics of Health. Cambridge: Polity Press; 2010
Fidler, D. P., & World Health Organization. (2010). The challenges of global health governance. New York, N.Y: Council on Foreign Relations, Inc.
Frenk, J., & Moon, S. (January 01, 2013). Governance challenges in global health. The New England Journal of Medicine, 368, 10, 936-42.
Keng, S. H., & Sheu, S. J. (January 01, 2013). The effect of national health insurance on mortality and the SES-health gradient: evidence from the elderly in Taiwan. Health Economics, 22, 1, 52-72.
Labonte, Ronald, & Schrecker, Ted. (2007). Foreign policy matters: a normative view of the G8 and population health. World Health Organization.
Lee, Yue-Chune, Huang, Yu-Tung, Tsai, Yi-Wen, Huang, Shiuh-Ming, Kuo, Ken N, McKee, Martin, & Nolte, Ellen. (2010). The impact of universal National Health Insurance on population health: the experience of Taiwan. (BioMed Central Ltd.) BioMed Central Ltd
Prakash, A., Ofstedal, M. B., & University of Michigan. (2010). Impact of national health insurance on treatment for high blood pressure among older Taiwanese. Ann Arbor, MI: Population Studies Center, University of Michigan.
Schieber, G. J., Gottret, P., Fleisher, L. K., & Leive, A. A. (January 01, 2007). Financing global health: mission unaccomplished. Health Affairs (project Hope), 26, 4.)
Wen, C. P., S. P. Tsai and W. S. Chung (2008). “A 10-Year Experience with Universal HealthInsurance in Taiwan: Measuring Changes in Health and Health Disparity.” Annals of InternalMedicine, 148: 258-267.
World Health Organization. (2011). The Abuja Declaration: Ten Years On. Geneva: World Health Organization.
Harman S: Global Health Governance. London: Routledge; 2012.
Lee, K., & Kamradt-Scott, A. (January 01, 2014). The multiple meanings of global health governance: a call for conceptual clarity. Globalization and Health, 10.
王立達,2004年4月,〈從TRIPS協定與公眾健康爭議論專利強制授權之功能與侷限〉,科技法學評論,第1卷第1期,215-246
作者 黃芳誼 為佛羅里達大學社會所博士生




